He revisado alguna bibliografía antigua, y he traducido varios de estos artículo al Castellano con la finalidad de hacer más accesible la información que aportan. Algunos resultados son sorprendentes, dadas las recomendaciones actuales de tratamiento. No quiero con estos datos refutar la práctica actual, ni mucho menos, pero si dar una oportunidad para reflexionar sobre ella, y especialmente, recordar que hay otras formas de mejorar la vida de las personas con trastornos mentales, y que la psicofarmacología es solo una pieza- ni mucho menos la más importante - en el tratamiento de estos trastornos. En casos especiales, en los que el resultado con la terapia actual no sea ni mucho menos óptimo, es nuestra responsabilidad buscar alternativas.
Hay que recordar los principios de la bioética asistencial. Cuando un medicamento que no mejora al paciente, y ocasiona efectos adversos, y además como el paciente no se lo quiere tomar, se administra involuntariamente, e están violando varios principios básicos: "no dañar", "respetar la autonomia", "beneficiar". Ahí dejo la primera de esas traducciones.
Hay esquizofrénicos para quienes los medicamentos pueden ser innecesarios o contraindicados?.
Rappaport M, Hopkins K, Hall K, Belleza T, Silverman J. Int. Pharmacopsychiat 1978; 13:100-11
http://www.madinamerica.com/madinamerica.com/Schizophrenia_files/Rappaport.pdf
En este informe se comunica los resultados de un estudio realizado en 80 pacientes jóvenes hospitalizados por esquizofrenia en un Hospital del Estado de California en san José. Los criterios de inclusión fueron tener entre 16 y 40 años, haber sido referidos para hospitalización por el servicio comunitario de salud mental con diagnóstico de esquizofrenia y que este diagnóstico hubiera sido ratificado en la admisión por el psiquiatra del hospital (no relacionado con la investigación) y por los investigadores, además los sujetos no debían tener antecedentes de reacciones adversas a clorpromazina, ni haber recibido terapia electroconvulsiva en los 6 meses precedentes, ni padecer grandes impedimentos orgánicos, ni tener historia de epilepsia, ni de abuso de drogas inmediatamente antes de la admisión, así mismo debían haber tenido pocas o ninguna hospitalizaciones previas.
Los pacientes que aceptaron participar en el proyecto, fueron asignados de forma randomizada para recibir clorpromazina o placebo. De estos el 80% tuvieron entre 16 y 25 años, y el de mayor edad tuvo 38 años. El 74% tuvieron una o ninguna hospitalizaciones previas, el 83% eran solteros y el 57% estaban desempleados.
En la admisión a los pacientes se los realizó un examen físico y del estado mental. Se les pasó la BPRS (escala breve de evaluación psiquiátrica), y la GA (escala de puntuación de la evaluación global), se realizó una historia del estado premórbido y se evaluó la paranoia. En el momento del alta hospitalaria y durante el seguimiento ambulatorio se administraron la BPRS y la GA.
Considerando los aspectos relacionados con la alteración del pensamiento, la emocional y el funcionamiento derivados del BPRS y la GA, se construyó una medida experimental, denominada Gravedad de la Enfermedad (SI) que se puntuó de 1 (sin síntomas) a 7 (enfermedad extremadamente grave). También se empleó un índice de cambio en la enfermedad (CI), de -1 (empeoramiento en todas las medidas) a +1 (mejoría en todas las medidas)
Todos los pacientes recibieron 9 comprimidos al día; tres, tres veces al día. Aquello asignados a clorpromazina recibieron un mínimo de 300mg/día. El médico podría subir hasta 900mg de clorpromazina al día, pero tanto él, como la enfermera, permanecieron ciegos respecto a lo que realmente recibía el paciente (medicación o placebo).
Las vistas de seguimiento se realizaron los meses 1, 3, 6, 12, 18, 24, 30 y 36 después del alta. En ellas se pasó la BPRS, la GA y se preguntó por el uso de medicamentos antipsicóticos en ese momento, esto último se confirmaba con un familiar u otra persona significativa del entorno del paciente.
Resultados:
En este estudio no fue posible controlar el uso de medicación por el paciente tras el alta. Dado que el efecto de la medicación constituye el principal interés del estudio, los pacientes fueron divididos en 4 grupos en función del grupo de tratamiento al que fueron asignados randomizadamente mientras estuvieron hospitalizados (clorpromazina o placebo) y la condición de usuario o no de medicación (antipsicótica) encontrada durante las visitas de seguimiento. Estos grupos se designaron como Pla-off (asignado a placebo en el hospital y sin recibir medicación durante el seguimiento); y de forma similar Pla-on; Cpz-off y Cpz-on (Cpz= clorpromazina en el hospital; on= con medicación en el seguimiento).
De los 80 participantes, se encontró que 36 tomaban antipsicóticos en la última visita de seguimiento, e informaron recibir medicación durante el 65% de las entrevistas de seguimiento. De manera similar 41 sujetos no tomaban medicación antipsicótica en el momento de la última visita de seguimiento, y comunicaron que no la estaban tomando en el 71% de los contactos previos.
En el momento de la admisión el SI de los cuatro grupos de pacientes fue similar, al igual que la edad, nivel educativo y estado marital, o situación laboral previa al ingreso.
En el momento del alta, todos los grupos, excepto el grupo Pla-on, mostraron una mejoría significativa, utilizando la puntuación CI, entre la admisión y el alta. Además, los pacientes con clorpromazina mostraron en el momento del alta menos gravedad de la enfermedad que los pacientes con placebo (t= 1,866; p<0,05).>
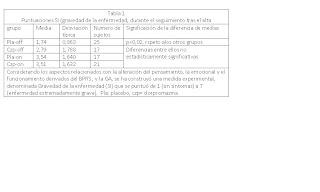 También se examinó el cambio clínico (puntuación CI) entre la admisión y el seguimiento para los cuatro grupos de pacientes. Asimismo se exploró la relación entre la puntación CI y la historia premórbida previa y el carácter paranoico o no paranoico del episodio en la admisión (tablas 2 y 3).
También se examinó el cambio clínico (puntuación CI) entre la admisión y el seguimiento para los cuatro grupos de pacientes. Asimismo se exploró la relación entre la puntación CI y la historia premórbida previa y el carácter paranoico o no paranoico del episodio en la admisión (tablas 2 y 3).


Los datos de rehospitalización se muestran en la tabla 4. Las diferencias de rehospitalización entre los grupos Pla-off y Czp-off fueron significativas; pero no entre los grupos Pla-on y CPZ-on. Cuando se compararon conjuntamente todos las pacientes tratados con placebo en el hospital frente a todos los tratados con clorpromazina durante la admisión, la diferencia de rehospitalización también fue significativa (Chi2=8,4525; p<0,01).>

En términos de alteración funcional, se encontraron diferencias significativas (t=-2,221; df=39; p<0,05) m="1,26;" sd="0,75;" n="24)," m="2,12;" sd="1,54;" n="17)." Los 80 pacientes de este estudio representan solo el 63% de la muestra total de 127 sujetos inicialmente estudiados en el hospital. Durante el seguimiento, hubo una cantidad significativamente mayor de pérdidas de sujetos asignados el grupo placebo mientras estuvieron en el hospital, que de los que se asignaron a clorpromazina (45% vs 26%). Los hallazgos significativos informados anteriormente corresponden a diferencias en la gravedad de la enfermedad, rehospitalizaciones y funcionamiento global tras el alta hospitalaria, y pueden estar afectadas de sesgos relacionados con las diferencias en el número de sujetos perdidos en cada grupo. Por ello se realizó un análisis en el que estas diferencias de retiradas se neutralizaron artificialmente retirando del grupo con clorpromazina aquellos sujetos que en el seguimiento presentaron peor puntuación SI, bajo el presupuesto de que los pacientes perdidos fueron los que se encontraban peor- Así,en este análisis de sensibilidad se retiraron a 9 pacientes tratados en el hospital con Cpz, 4 del grupo Cpz-off y 5 del Cpz-on. En esta segunda muestra reducida, las diferencias entre los grupos Pla-off (24) y Cpz-off (13) dejaron de ser significativas, pero se mantuvieron en el mismo sentido que antes.
Discusión
Este estudio indica que entre jóvenes varones con esquizofrenia aguda, hay algunos que se mantienen bien a largo plazo, sin emplear al inicio, ni de forma continua de antipsicóticos. Los pacientes del grupo Pla-off muestran mayor mejoría clínica, menos patología en el seguimiento y menos rehospitalizaciones y menor alteración del funcionamiento en la comunidad que los otros grupos de pacientes estudiados. Estos resultados sin embargo pueden reflejar sesgos relacionados con las diferencias en las perdidas Los resultados son coherentes con los de otras observaciones e investigaciones anteriores al descubrimiento de los antipsicóticos , que indicaban que los pacientes con esquizofrenia o demencia precoz se recuperan sin defecto deterioro mayor. Posteriormente también se ha comunicado que los esquizofrénicos tratados sin antipsicóticos están tan bien, o mejor, como pacientes similares tratados con antipsicóticos. Sin embargo, una considerable cantidad de informes insisten en que los antipsicóticos son efectivos en el tratamiento de la esquizofrenia. En este estudio también, al menos entre la admisión y el alta, aquellos que recibieron clorpromazina experimentaron una mejoría más rápida y una mayor reducción de los síntomas que aquellos que recibieron placebo. También, más pacientes con placebo que con clorpromazina se hicieron más sintomáticos entre la admisión y el alta. Esto sugiere que para la mayoría de pacientes el antipsicótico es el tratamiento de elección en los periodos iniciales del curso de la esquizofrenia, particularmente si el interés es la reducción de síntomas. Nuestros hallazgos sugieren, sin embargo, que los antipsicóticos no constituyen el tratamiento de elección, al menos para ciertos pacientes, si el resultado de interés es la mejoría clínica a largo plazo. Se debería ser cauto con el empleo de antipsicóticos hasta que quede claro que pacientes se benefician de ellos. Los periodos que siguen a un episodio psicótico agudo son fundamentales, y es crítico como sea tratado el paciente en estos periodos, en los que el paciente necesita reajustarse tras la tormenta que este ha supuesto. El paciente necesita utilizar toda su sensibilidad y capacidad para resolver los problemas de reintegración a la realidad. Los antipsicóticos interferirían en este proceso la reducir la sensibilidad y la capacidad para aprender y resolver problemas. Los pacientes esquizofrénicos que pueden beneficiarse del tratamiento sin antipsicóticos utilizados de forma rutinaria y continua, probablemente sean los jóvenes varones al inicio de su enfermedad en el 1º o 2º episodio agudo, con buena historia premórbida, y aquellos que muestran características paranoicas limitadas en el tiempo al inicio del episodio. De todos los pacientes asignados a placebo, aquellos clasificados como paranoicos tuvieron mayor probabilidad de continuar sin medicación y que mostraran mayor mejoría clínica durante el seguimiento. Otras observaciones clínicas también han encontrado que los pacientes paranoicos pueden mantenerse bien a largo plazo sin el concurso de antipsicóticos. Esto se explica porque la ideación paranoide (y la respuesta a ella), al menos en parte, obedece a un proceso de aprendizaje, y como tal puede ser desaprendido, para ello se requiere la integridad intelectual que no permiten los antipsicóticos. Por otro lado, le exacerbación esquizofrénica aguda en muchos sujetos es un proceso autolimitado.
¿Cómo debe ser tratado el sujeto con esquizofrenia en el que los antipsicóticos se consideren contraindicados?. En este estudio hemos empleado como tratamiento “terapia del medio”, con personal cuidadosamente entrenado, que toleren conductas extrañas sin demandar contínuamente medicación, que cuiden del paciente y le den soporte y apoyo para la reintegración.
Nota 1: Los hallazgos de estos resultados son particularmente importantes si se considera que las políticas actuales centradas en el hospital, con presión para acortar estancias, ponen mucho énfasis en el empleo de fármacos, llegándose a emplear politerapia y forzando dosis hasta superar las máximas recomendadas.
Nota 2: He acortado algunos párrafos de la discusión, en los que se habla de los procesos mentales de reajuste y adaptación durante y tras el episodio psicótico, y la función psíquica de este. Así como el destinado a explicar “la terapia del medio”. Si algún lector de esta traducción tiene interés en el documento original, puede solicitarlo a epol@dip-alicante.es
Emilio Pol Yanguas


El artículo originalpuede encontrarse en el siguiente enlace
ResponderEliminarhttp://www.madinamerica.com/madinamerica.com/Schizophrenia_files/Rappaport.pdf